COVID-19 (SARS-CoV-2 ENFEKSİYONU) TEMASLI TAKİBİ, SALGIN YÖNETİMİ, EVDE HASTA İZLEMİ VE FİLYASYON 07.12.2020 İNDİRMEK İÇİN TIKLAYINIZ!
SON GÜNCELLEME ILE NELER GÜNCELLENDİ?
1.4. Yakın temaslılarda karantinanın sonlandırılması……………………………………………………………….8
Şekil 1. Temaslı Sağlık Çalışanı Algoritması……………………………………………………………………………… 21
1.4. Yakın temaslılarda karantinanın sonlandırılması
Yakın temaslılar 10 gün boyunca karantinada kalır. Karantina dönemi süresince
herhangi bir semptom gelişmeyen kişilerin karantinası, PCR yapılmaksızın, 10.
günün sonunda biter. Ancak bu kişiler toplumda uyulması gereken tedbirlere
devam ederler.
Ayrıca yakın temaslı olan ve izlem süresince semptom gelişmeyen kişilerde, PCR
testi sonucuna göre 7. günün sonunda karantina sonlandırılabilir. PCR testi, ancak
kapasitenin uygun olduğu durumlarda, en erken 5. günden sonra evde numune
alınarak yapılabilir. PCR testi negatif çıkan ve semptom gelişmeyen kişilerde 7.
günün sonunda karantina sonlandırılır. Yakın temaslılarda karantina hiçbir şekilde 7
günden önce sonlandırılamaz.
Yapılan test sonucu negatif çıkan çalışanların 8. günde işe geri dönüşleri sağlanabilir.
Bu uygulama yüksek riskli kişilere (yaşlı bakım evleri, ceza infaz kurumları, bağışıklığı
düşük hastalar vb. toplu yaşam alanlar) bakım verilen alanlarda uygulanmaz. Ancak
bu kişiler toplumda uyulması gereken tedbirlere devam ederler.
Pandemi döneminde hastalık yayılımının ve yakın temasın azaltılması amacıyla
iş yerleri iyi havalandırması olan, 4 metrekareye 1 kişi çalışılacak alanlar şeklinde
düzenlenmelidir.
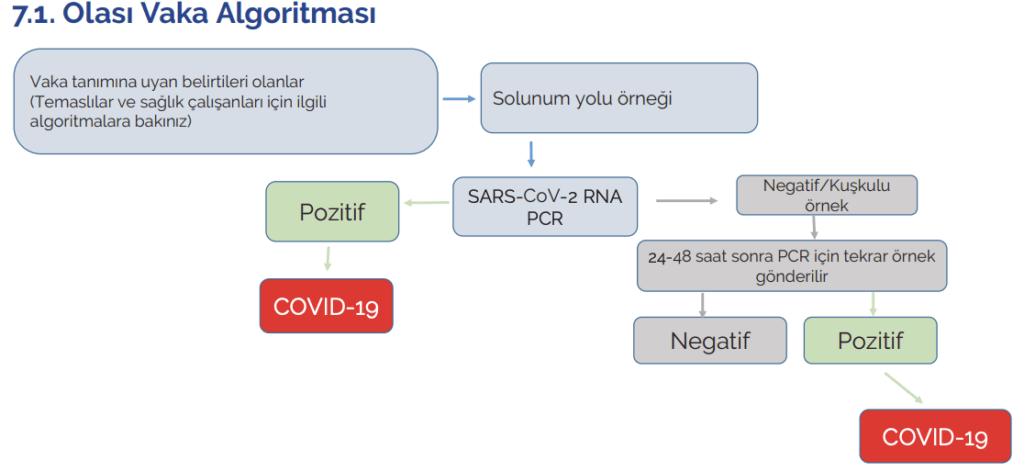
SAĞLIK ÇALIŞANI DIŞI TEMASLI ALGORİTMASI
YAKIN TEMASLI (YÜKSEK RİSKLİ)
• COVID-19 vakası ile PCR testi alınmasından veya semptom başlangıcından önceki 48 saatlik süre
içinde teması olduğu belirtilen ve temaslı olarak bildirilen kişiler İl/İlçe Sağlık Müdürlüğünce
tespit edilir ve izole olduğu yerde ziyaret edilerek temas durumu (yakın temaslı mı /temaslı mı)
değerlendirilir.
• Yakın temaslı olarak belirlenen kişiler HSYS Vaka Takip Modülünde/FİTAS’ta temas var olarak
işaretlenir.
• Yakın temaslıların başka bir nedenle hastaneye yatışı gerekmiyorsa 10 gün boyunca evde kalması
istenir, izolasyon kuralları hakkında bilgilendirilir.
• Yakın temaslı olarak kayıt edilen kişiler temas tarihinden itibaren 10 gün olacak şekilde belirlenen
periyotlarda ilgili birim/kişiler tarafından telefon ile takip edilir.
• Yakın temaslılar; telafon ile takip sırasında COVID-19 semptomları açısından sorugulanır.
• Yakın temaslı kişilerde takip süreleri içerisinde COVID-19 semptomları gelişirse filyasyon
ekiplerince numune alınması sağlanır, yakın temaslı semptomları nedeniyle hastaneye
başvurmak isterse tıbbi maske takarak sağlık kurumuna başvurması sağlanır.
TEMASLI (DÜŞÜK RİSKLİ)
• Temaslılara yönelik herhangi bir ek önlem alınmaz. Toplumda sosyal mesafe kuralına uyulması,
maske takılması ve el hijyeni başta olmak üzere kişisel hijyen kurallarına dikkat edilmesi konuları
hatırlatılır.
• Temaslılardan kendilerini 10 gün boyunca COVID-19 semptomları gelişimi için takip etmeleri, bu
semptomlardan birinin gelişmesi durumunda maske ile en yakın sağlık kurumuna başvurması
istenir.
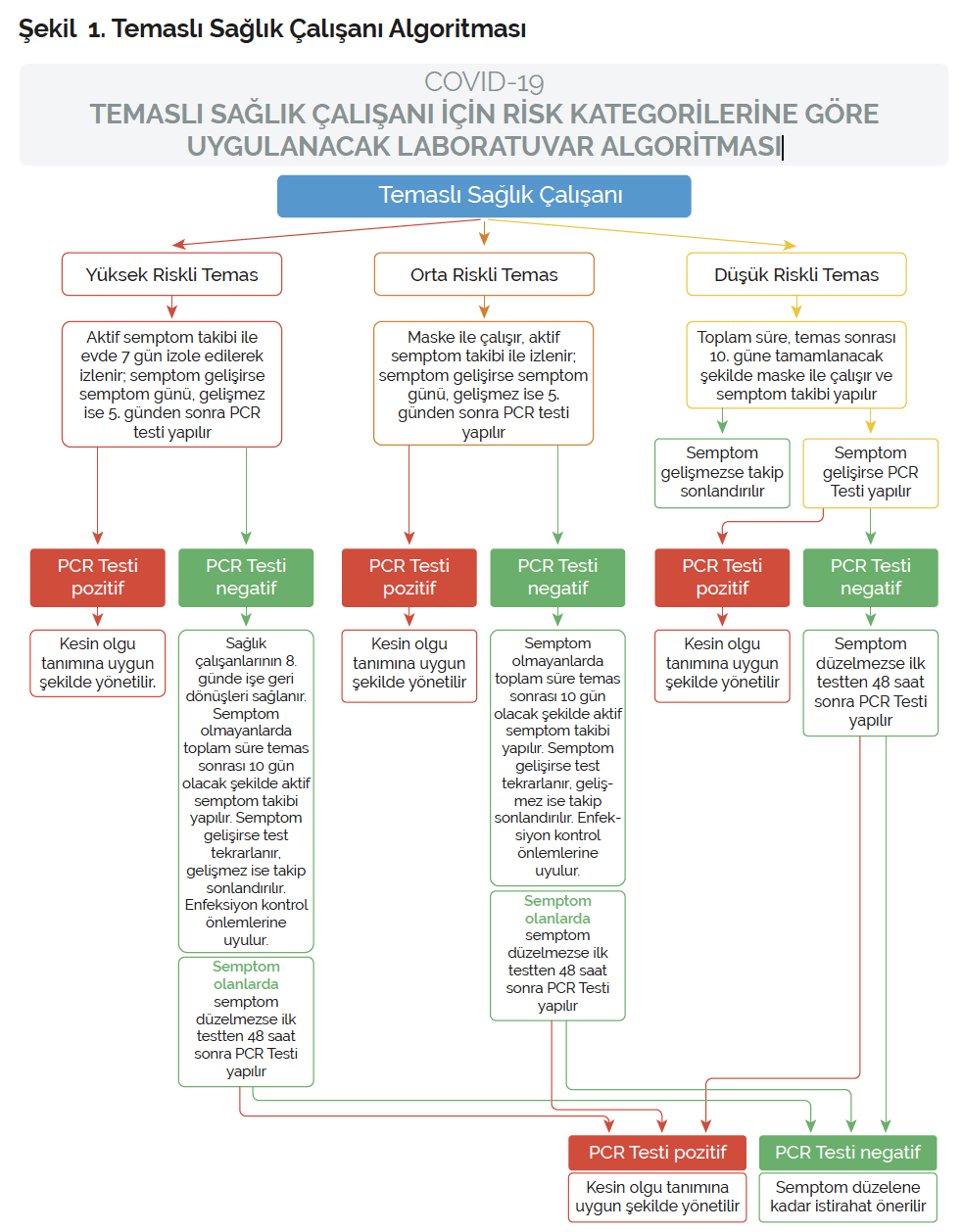
Şekil 1. Temaslı Sağlık Çalışanı Algoritması
COVID-19
TEMASLI SAĞLIK ÇALIŞANI İÇİN RİSK KATEGORİLERİNE GÖRE
UYGULANACAK LABORATUVAR ALGORİTMASI
Hastane dışındaki gündelik yaşantıları sırasında COVID-19 hastası ile “yakın temaslı”
kriterine uyan teması bulunan (örneğin aynı evde yaşayan COVID-19 hastası olması)
sağlık çalışanları yüksek riskli temaslı olarak değerlendirilir ve yönetilir.
Maske takma kurallarına tam uyularak çalışılan bir sağlık kurumunda, bir çalışanın
COVID-19 pozitif çıkması durumunda etrafındaki kişiler düşük riskli olarak
değerlendirilir ve yönetilir. Maske takma kurallarına uyulmadan 1 metreden daha
yakın mesafede, 15 dakikadan uzun süreli temas söz konusu ise yüksek riskli olarak
değerlendirilir ve yönetilir.
Sağlık çalışanın Hastane dışındaki gündelik yaşantıları sırasındaki temasları
değerlendirirken yukarıdaki maske takma durumları da göz önünde
bulundurulmalıdır (seyahat, ortak alan kullanımı vb).
Temaslı sağlık çalışanlarına Sağlık Çalışanı COVID-19 Hastası/Temaslısı İzlem
(Karantina) Bilgilendirme ve Onam Formu imzalatılır ve algoritmaya göre süreç
tamamlatılır.
COVID-19 pozitif saptanan sağlık çalışanlarının işe dönmesini sağlamak amacıyla
PCR testi yapılmasına gerek yoktur. “COVID-19 Hastalarinda İzolasyonun
Sonlandırılması” başlığı altında yer alan kriterlere göre izolasyonu sonlandırılır.
Ancak sağlık personeli asemptomatik ise erken işe dönmesini sağlamak ilk
pozitif testinden 7 gün sonra, 24 saat arayla yapılacak iki PCR testi negatif olduğu
takdirde izolasyonu solandırılır.
COVID-19 tanısı alan sağlık çalışanlarının kaydı tutulur ve HSYS programında “Vaka
Takip Modülü”nde yer alan Sağlık Çalışanı COVID-19 Temas/vaka İzlem Formu
girişi yapılır.
İşe dönen sağlık çalışanı, tıbbi maske ile çalışmaya devam eder. Kök hücre ve organ
nakil ünitelerinde çalışacaklar için ardışık iki PCR testi negatifliğinin gösterilmesi
tercih edilmelidir. Aksi takdirde bu çalışanlar işe dönüş sonrasında 21 gün boyunca
immünsüpresif hastalara bakım vermemelidir.